Le diagnostic de la paralysie faciale périphérique repose sur plusieurs étapes essentielles.

A. La reconnaissance de la paralysie
Un examen complet de la face permet de mettre en évidence les signes caractéristiques de la PFP (⇒ Voir article Sémiologie). Il est assuré bien souvent par l’ORL. Un neurologue peut être consulté dans un cadre d’atteinte neurologique spécifique.
De plus, afin de s’assurer que la paralysie est bien d’origine périphérique, les médecins cherchent à écarter d’autres possibilités de déficit. Il s’agit notamment de faire la différence avec :
Voici un tableau récapitulatif du diagnostic différentiel entre paralysie faciale centrale et périphérique :

Une paralysie faciale bilatérale peut faire envisager un diagnostic de myasthénie, qui est une maladie neuromusculaire chronique caractérisée par une faiblesse musculaire sur tous les muscles (pas seulement ceux innervés par le nerf facial) et une fatigabilité excessive :
– une parésie (diminution de la force musculaire)
– un ptosis (paupière supérieure affaissée)
– des troubles oculomoteurs
– des troubles de la déglutition et de l’articulation
– une asymétrie acquise ou constitutionnelle
La myopathie est également une maladie neuromusculaire et implique une dégénérescence du tissu musculaire. Des investigations spécifiques (biopsie, études génétiques) permettent de différencier une lésion du nerf facial d’une maladie neuro-musculaire.
Dans la psychopathologie, la conversion somatique de troubles psychiatrique peut donner lieu à une paralysie faciale. Le diagnostic est alors fondé sur l’absence de systématisation des signes (fluctuation) et l’inexistence de signe neurologique objectif.
B. Le diagnostic de gravité
L’examen clinique de la face, au repos et en mouvement, évalue la gravité de l’atteinte ainsi que le pronostic de récupération.
Le médecin va chercher à connaître les circonstances (traumatisme, syndrome infectieux,…) et la vitesse d’installation de la paralysie, souvent par un entretien direct avec la personne.
Le potentiel de mobilité des muscles faciaux est objectivé grâce à différentes échelles de cotation. La plus utilisée est celle de House et Brackmann.
Cette évaluation s’accompagne des examens électrophyisologiques, qui renseignent sur le pronostic et l’évolution de la PFP :
Elle est réalisée avant le 21e jour suivant l’apparition de la PFP et peut être répétée plusieurs fois jusqu’au 12e jour.
L’ENoG enregistre le potentiel d’action musculaire, proportionnel au nombre de fibres axonales fonctionnelles.
Pour ce faire, une électrode de surface placée sur la face à un endroit stratégique émet une impulsion électrique tandis qu’une autre, placée sur une zone du visage différente, recueille le signal émis par les fibres nerveuses. La qualité de ce signal en termes de taille, de vitesse et de force est corrélée à l’intégrité du nerf facial.
La différence d’amplitude entre côté sain et pathologique reflète l’importance de la dégénérescence nerveuse.
Il enregistre l’activité musculaire électrique au repos, au cours de la contraction ou lors d’une stimulation volontaire. De petites aiguilles reliées à des électrodes sont insérées en profondeur dans un muscle ciblé. Lorsque le muscle est mobilisé, ce système permet d’estimer le pourcentage de la perte axonale en comparant l’activité musculaire avec le côté sain.
L’examen est souvent proposé à partir du 21e jour et dure entre 30 et 60 minutes selon l’étendue de la lésion. Il est décrit comme douloureux ou tout du moins désagréable pour le patient.
D’autres examens sont proposés selon le contexte d’apparition et d’évolution de la lésion.
L’absence totale de récupération après 6 mois ou une récidive nécessitent l’approfondissement de l’investigation avec une imagerie médicale car le caractère bénin de l’atteinte peut être remis en cause.
C. Le diagnostic étiologique et topographique
Le diagnostic étiologique met en évidence l’origine de la PFP. Selon les cas, différents examens sont proposés :
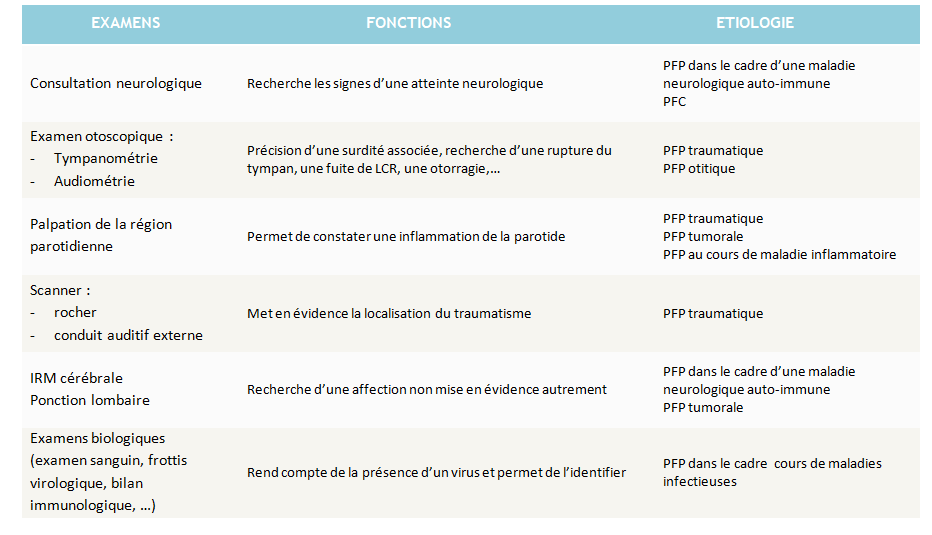
Notons que l’IRM est recommandée de façon systématique par l’équipe de l’Hôpital de la Pitié-Salpêtrière (Lien).
N’hésitez pas à consulter la rubrique Etiologie pour une description des différents cas d’atteinte.
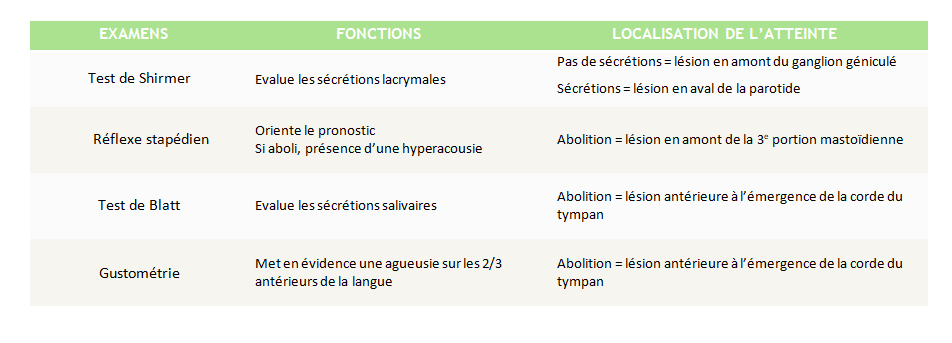
Le diagnostic topographique permet d’apporter des précisions sur la localisation de l’atteinte du nerf :
SOURCES
- Collège français d’ORL et de Chirurgie Cervico-faciale. (2014). Item 99 (ex item 326) : Paralysie faciale périphérique. Université Médicale Virtuelle Francophone.
Repéré à campus.cerimes.fr/orl/enseignement/paralysiefaciale/site/html/cours.pdf - Lagarde, J., Améri, A. (2012). Paralysie faciale. Encyclopédie Médico-Chirurgicale,
Traité de médecine AKOS, 7(2), 1-7. - Lamas, G. Tankéré, F. (2004). Diagnostic d’une paralysie faciale périphérique. Dans G. Lamas et P. Gatignol (dir.), Paralysies faciales (p.31-42). Paris, France : Solal.
- Lamas, G., Tankéré, F., Gatignol, P., Vertu-Ciolino, D., Disant, F., Van Den Abbeele, T., Racy, E., Russo, F.Y. (2016) Réhabilitation de la face paralysée. Les Monographies Amplifon, 60.
Repéré à l’URL : https://www.amplifon.com/documents/406814/1006539/Monographie-Amplifon-numéro-60/ff6b6bf5-4fab-43fb-9567-38140c13b0c2 - Lannadère, E. Gatignol, P. (2011). Prise en charge des paralysies faciales périphériques. Les entretiens de Bichat 2011, 79-93.
- Maire, R., Meylan, R. (2011). Paralysie faciale : mise à jour par le praticien. Revue Médicale Suisse 2011(7). 1901-1907.
- Orientation diagnostique devant une paralysie faciale. (2004). Dans D. Leys et L.Defebvre (dir.), Neurologie (Réussir l’internat, p. 403-411). Paris, France : Ellipses.
- Toffola, DE., Boissi, D., Buonocore, M., Montomoli, C., Petrucci, L., Alfonsi, E., (2005). Usefulness of BFB/EMG in facial palsy rehabilitation. Disability and Rehabilitation, 27(14), 809-815.
- http://www-sante.ujf-grenoble.fr/SANTE/corpus/disciplines/orl/otoneuro/326/lecon326.html
- http://www.orl-hopital-lariboisiere.com/paralysie-faciale-peripherique.html
- https://www.cen-neurologie.fr/deuxieme-cycle%20/paralysie-faciale

Leave A Comment
You must be logged in to post a comment.